La psoriasi: come inizia e come curarla
La psoriasi è una malattia infiammatoria cronica della pelle che colpisce circa il 2-3% della popolazione mondiale. Si caratterizza per la comparsa di chiazze arrossate e desquamate, spesso pruriginose, che possono interessare diverse aree del corpo. Considerata oggi una patologia immunomediata con importanti risvolti sistemici, la psoriasi può avere un impatto significativo sulla qualità della vita di chi ne soffre. Comprendere come si manifesta inizialmente, quali sono i fattori scatenanti e le opzioni terapeutiche disponibili è fondamentale per una gestione efficace della condizione.
Cos’è la psoriasi
La psoriasi è una dermatosi infiammatoria cronica caratterizzata da un’accelerazione anomala del ciclo di rinnovamento delle cellule epidermiche. In condizioni normali, le cellule della pelle completano il loro ciclo vitale in circa 21-28 giorni, mentre nella psoriasi questo processo si riduce a soli 3-5 giorni. Tale accelerazione porta all’accumulo di cellule immature sulla superficie cutanea, con conseguente formazione delle tipiche placche squamose.
Dal punto di vista immunologico, la psoriasi è caratterizzata da un’alterazione del sistema immunitario che provoca un’infiammazione cronica, con un ruolo centrale dei linfociti T e di diverse citochine pro-infiammatorie, in particolare il TNF-alfa, l’interleuchina 17 e l’interleuchina 23.
La psoriasi non è contagiosa, nonostante l’aspetto talvolta allarmante delle lesioni cutanee. Si tratta di una patologia con predisposizione genetica, influenzata da numerosi fattori ambientali e con un decorso tipicamente cronico-recidivante, caratterizzato da fasi di riacutizzazione alternate a periodi di relativa remissione.
Come inizia la psoriasi
L’esordio della psoriasi può avvenire a qualsiasi età, con due picchi di incidenza: uno tra i 20 e i 30 anni (psoriasi di tipo I, spesso associata a fattori genetici) e l’altro tra i 50 e i 60 anni (psoriasi di tipo II). Le manifestazioni iniziali possono variare considerevolmente da persona a persona:
Prime manifestazioni
- Piccole chiazze rosse: spesso le prime lesioni si presentano come aree arrossate di dimensioni limitate
- Desquamazione: le chiazze si ricoprono di squame biancastre o argentee
- Prurito: presente in circa il 60-70% dei casi, può essere il primo sintomo avvertito
- Sensazione di tensione cutanea nelle aree colpite
Localizzazioni tipiche dell’esordio
- Gomiti e ginocchia: sedi elettive delle prime manifestazioni
- Cuoio capelluto: coinvolto in circa il 50% dei casi all’esordio, spesso confuso con forfora severa
- Regione lombare: particolarmente nell’area sacrale
- Unghie: alterazioni ungueali come pitting (piccole depressioni puntiformi) o onicolisi (distacco della lamina)
- Pieghe cutanee: in particolare inguinali e interglutee (psoriasi inversa)
Forme cliniche all’esordio
- Psoriasi a placche (o volgare): la forma più comune, caratterizzata da placche ben demarcate
- Psoriasi guttata: caratterizzata da piccole lesioni a goccia, spesso dopo un’infezione streptococcica
- Psoriasi pustolosa: con presenza di pustole sterili
- Psoriasi eritrodermica: forma generalizzata che coinvolge ampie superfici corporee
- Psoriasi inversa: localizzata nelle pieghe cutanee
Fattori scatenanti e cause della psoriasi
La psoriasi è una patologia multifattoriale, in cui componenti genetiche e ambientali interagiscono determinando la comparsa e l’evoluzione della malattia.
Predisposizione genetica
Circa il 30% dei pazienti ha una storia familiare positiva per psoriasi. Sono stati identificati diversi geni di suscettibilità, tra cui il più importante è lo PSORS1 sul cromosoma 6. Tuttavia, la presenza di questi geni non è sufficiente per lo sviluppo della malattia, che richiede l’intervento di fattori ambientali.
Fattori scatenanti
Diversi elementi possono innescare la comparsa o l’aggravamento della psoriasi:
- Stress: rappresenta uno dei trigger più comuni, sia per l’esordio che per le riacutizzazioni
- Traumi cutanei: il fenomeno di Koebner descrive la comparsa di lesioni psoriasiche in aree sottoposte a traumi (graffi, scottature, tatuaggi)
- Infezioni: in particolare le infezioni streptococciche delle vie aeree superiori possono scatenare o peggiorare la psoriasi, soprattutto la forma guttata
- Farmaci: beta-bloccanti, litio, antimalarici, FANS e brusca sospensione di corticosteroidi sistemici
- Fattori ormonali: fluttuazioni ormonali durante pubertà, gravidanza o menopausa
- Clima: il freddo e la scarsa umidità tendono a peggiorare i sintomi, mentre l’esposizione moderata al sole spesso migliora le lesioni
- Alcol e fumo: associati a forme più severe e resistenti al trattamento
- Obesità: correlata a forme più estese e difficili da trattare
È importante sottolineare che i fattori scatenanti variano da persona a persona e che la loro identificazione può essere fondamentale per una gestione efficace della malattia.
Sintomi e segni della psoriasi
La psoriasi si manifesta con un quadro clinico caratteristico, sebbene con notevole variabilità da persona a persona:
Manifestazioni cutanee
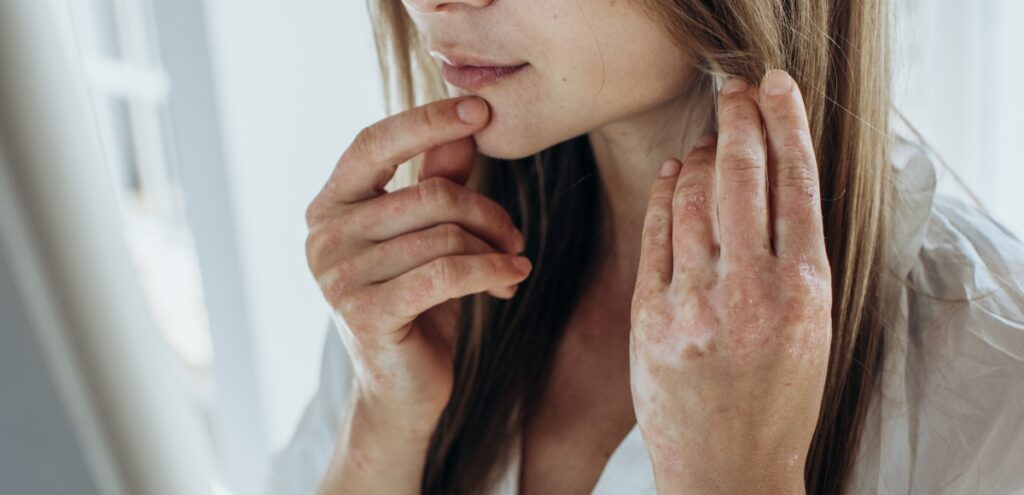
- Placche eritematose: aree arrossate ben delimitate
- Desquamazione: le placche sono ricoperte da squame biancastre o argentee
- Ispessimento cutaneo: le aree colpite appaiono più spesse rispetto alla cute circostante
- Prurito: variabile, da lieve a intenso
- Dolore: soprattutto in caso di fissurazioni o in forme particolari come la psoriasi pustolosa
- Fenomeno della rugiada sanguigna: dopo rimozione delle squame, compaiono piccoli punti emorragici
- Alone eritematoso: le placche sono circondate da un bordo arrossato
Psoriasi ungueale
Colpisce circa il 50% dei pazienti e può manifestarsi con:
- Pitting: piccole depressioni sulla superficie ungueale
- Onicolisi: distacco della lamina dal letto ungueale
- Ipercheratosi subungueale: ispessimento sotto l’unghia
- Macchie a “goccia d’olio”: aree giallastre sotto la lamina
- Linee di Beau: solchi trasversali profondi
Psoriasi del cuoio capelluto
Una delle localizzazioni più frequenti, che può causare:
- Squame spesse e aderenti
- Prurito intenso
- Sensazione di tensione
- In rari casi, temporanea caduta dei capelli nelle aree colpite
Manifestazioni sistemiche
La psoriasi non è solo una malattia cutanea, ma può associarsi a diverse comorbidità:
- Artrite psoriasica: interessa circa il 30% dei pazienti con psoriasi
- Sindrome metabolica: aumentato rischio di obesità, diabete, dislipidemia, ipertensione
- Malattie cardiovascolari: maggior rischio di infarto e ictus
- Disturbi gastrointestinali: in particolare malattie infiammatorie intestinali
- Disturbi psicologici: depressione e ansia, correlati anche all’impatto psicosociale della malattia
Diagnosi della psoriasi
La diagnosi di psoriasi è prevalentemente clinica, basata sull’aspetto caratteristico delle lesioni e sulla loro distribuzione. In casi dubbi può essere necessaria una biopsia cutanea.
Elementi diagnostici
- Anamnesi: storia familiare, fattori scatenanti, evoluzione temporale
- Esame obiettivo: valutazione delle lesioni cutanee e delle unghie
- Grattamento metodico: permette di evidenziare i segni caratteristici (squama cerosa e rugiada sanguigna)
- Biopsia cutanea: raramente necessaria, utile nelle forme atipiche
Valutazione della gravità
Esistono diversi strumenti per valutare l’estensione e la gravità della psoriasi:
- PASI (Psoriasis Area and Severity Index): valuta estensione e caratteristiche delle lesioni
- BSA (Body Surface Area): stima la percentuale di superficie corporea coinvolta
- DLQI (Dermatology Life Quality Index): misura l’impatto sulla qualità della vita
Come curare la psoriasi
Attualmente non esiste una cura definitiva per la psoriasi, ma sono disponibili numerose opzioni terapeutiche che permettono di controllare efficacemente i sintomi e migliorare la qualità della vita. Il trattamento deve essere personalizzato in base alla forma clinica, all’estensione, alla localizzazione delle lesioni e alle caratteristiche individuali del paziente.
Terapie topiche
Rappresentano il trattamento di prima linea per le forme lievi o moderate:
- Corticosteroidi topici: efficaci per il controllo dell’infiammazione, disponibili in diverse potenze
- Analoghi della vitamina D (calcipotriolo, tacalcitolo): modulano la differenziazione cellulare
- Retinoidi topici (tazarotene): normalizzano la proliferazione cheratinocitaria
- Inibitori della calcineurina (tacrolimus, pimecrolimus): utili nelle zone sensibili come viso e pieghe
- Preparati a base di acido salicilico: aiutano a rimuovere le squame
- Preparati a base di catrame: tradizionali ma ancora utilizzati in alcuni casi
Fototerapia
Utilizza i benefici della radiazione ultravioletta:
- UVB a banda stretta: sedute 2-3 volte a settimana
- PUVA-terapia: combinazione di psoraleni (sostanze fotosensibilizzanti) e UVA
- Climato-talassoterapia: combinazione di clima, sole e bagni in acqua di mare
Terapie sistemiche tradizionali
Indicate per le forme moderate-severe o resistenti alle terapie topiche:
- Metotrexato: farmaco antimetabolita, efficace anche sull’artrite psoriasica
- Ciclosporina: immunosoppressore, efficace ma con limitazioni per la tossicità renale
- Acitretina: retinoide sistemico, particolarmente utile nelle forme pustolose
Farmaci biologici
Rappresentano una rivoluzione nel trattamento delle forme moderate-severe:
- Anti-TNF-alfa: adalimumab, etanercept, infliximab, certolizumab
- Anti-IL-17: secukinumab, ixekizumab, brodalumab
- Anti-IL-23: guselkumab, risankizumab, tildrakizumab
- Anti-IL-12/23: ustekinumab
Small molecules
Nuova classe di farmaci orali:
- Inibitori della PDE4 (apremilast): modulano la produzione di citochine infiammatorie
- Inibitori delle JAK (inhibitori delle Janus chinasi): tofacitinib, baricitinib
Approccio integrato
Per una gestione ottimale è spesso necessario un approccio multidisciplinare:
- Dermatologia: per la gestione delle manifestazioni cutanee
- Reumatologia: in caso di artrite psoriasica
- Supporto psicologico: per l’impatto emotivo della malattia
- Nutrizione: per il controllo di fattori di rischio come obesità e sindrome metabolica
Rimedi naturali e stile di vita
Sebbene non possano sostituire le terapie mediche, alcuni rimedi naturali e modifiche dello stile di vita possono contribuire al controllo della psoriasi:
Alimentazione
Non esiste una dieta specifica per la psoriasi, ma alcuni approcci possono essere utili:
- Dieta mediterranea: ricca di antiossidanti e acidi grassi omega-3
- Riduzione di alcol e alimenti pro-infiammatori
- Controllo del peso: l’obesità può peggiorare la psoriasi
Gestione dello stress
Tecniche di rilassamento come yoga, meditazione mindfulness e respirazione profonda possono aiutare a gestire lo stress, importante fattore scatenante.
Rimedi naturali
Alcuni prodotti naturali possono avere effetti lenitivi:
- Aloe vera: proprietà lenitive e idratanti
- Olio di tea tree: proprietà antimicrobiche
- Curcuma: effetti anti-infiammatori (sia topica che per via orale)
Esposizione solare
L’esposizione moderata e controllata al sole spesso migliora le lesioni psoriasiche, ma è importante evitare scottature che potrebbero peggiorare la condizione.
Idratazione della pelle
L’uso regolare di emollienti aiuta a mantenere la pelle idratata, riduce la desquamazione e migliora il comfort.
Vivere con la psoriasi
La psoriasi non è solo una malattia della pelle, ma una condizione che può influenzare profondamente la qualità della vita. Gestire la psoriasi significa anche affrontare l’impatto psicologico e sociale della malattia:
Aspetti psicologici
- Accettazione della cronicità: comprendere che la psoriasi è una condizione cronica aiuta a sviluppare strategie di gestione a lungo termine
- Stigmatizzazione: le lesioni visibili possono causare disagio sociale e problemi di autostima
- Supporto psicologico: in alcuni casi può essere utile il supporto di uno psicologo o psicoterapia
Gestione quotidiana
- Routine di cura della pelle: fondamentale per mantenere la pelle in buone condizioni
- Abbigliamento: preferire tessuti naturali e morbidi, evitare indumenti troppo stretti
- Monitoraggio: tenere traccia dei fattori scatenanti e delle risposte ai trattamenti
Risorse e supporto
- Associazioni di pazienti: offrono informazioni, supporto e opportunità di condivisione
- Equipe multidisciplinare: dermatologi, reumatologi, nutrizionisti e psicologi possono collaborare per una gestione ottimale
- Informazione: essere ben informati sulla propria condizione aiuta a gestirla in modo più efficace
La ricerca sulla psoriasi è in continua evoluzione, con nuove terapie in sviluppo che offrono prospettive sempre migliori per il controllo della malattia e il miglioramento della qualità della vita dei pazienti.